息肉是什麼?
身體中的息肉是指從黏膜層異常增生的組織,本身可以是良性或惡性。所以,只要有黏膜層存在的地方,都有機會發展成息肉,如:胃黏膜、腸黏膜、鼻竇黏膜、子宮黏膜及耳道黏膜…等,不過其中還是以大腸及子宮處的息肉發生機率較高。
大腸息肉是什麼
息肉通常指的是黏膜層發生組織異常增生,當此情形發生於大腸與直腸時,則稱為大腸息肉,依惡化為大腸癌風險程度不同又可將大腸息肉略分成兩大類: (1)
非腫瘤性息肉(Non-neoplastic):不會癌化的息肉
根據病因可再細分成以下三類:
- 增生性息肉此類息肉多發生在左側大腸與直腸,屬於最常見的大腸息肉之一。較少的增生性息肉普遍認為與大腸/直腸癌的發展無直接關係,但如果本身直徑超過一公分,仍須接受內視鏡切除與小心追蹤。
- 缺陷瘤(或稱過誤瘤)由於局部組織的基因變異,而導致息肉組織的產生,通常發生於年幼時期,許多也在青年時期檢查時意外發現,原則上不會演變成大腸/直腸癌。
- 發炎性息肉反覆性的大腸發炎下,殘留或再生的腸黏膜細胞構成息肉組織,雖然息肉本身與大腸/直腸癌無關,但是,持續性腸道發炎,最終其大腸癌發生率還是較一般人高。尤其像特殊的腸道疾病如克隆氏症或潰瘍性結腸炎,更需要積極治療追蹤以預防大腸直腸癌的出現。
腫瘤性息肉(neoplastic)性息肉
多數的大腸/直腸癌(Colorectal cancer ,CRC)是因腺瘤性息肉累積許多突變,逐步進展成大腸/直腸癌,腺瘤依照組織形態及惡化為大腸癌的程度可分成以下兩類:
- 腺瘤性息肉(adenoma)約莫七成的大腸癌是因腺瘤性息肉造成。在 50 歲以上的人群,約有 20-30% 以上可能帶有腺瘤性息肉。雖然並非每個腺瘤都會進展至大腸直腸癌,但本身仍有 2% 以上的癌化風險。隨著時間經過,腺瘤可能長大,或產生對應的細胞變化(絨毛樣變化、高度化生不良)而離癌變越來約接近。超過一公分的腺瘤性息肉稱為進行性腺瘤(advanced adenoma),屬於重要的癌前病變,需仔細用內視鏡徹底切除。
- 鋸齒狀腺瘤 (Sessile serrated lesions, SSL)約有 10-15% 的大腸直腸癌為鋸齒狀腺瘤造成。相較於腺瘤性息肉,鋸齒狀腺瘤生長更慢,但外觀往往被黏液覆蓋而不容易被發現,可能因此忽略而錯過切除及預防的時機。(圖一)
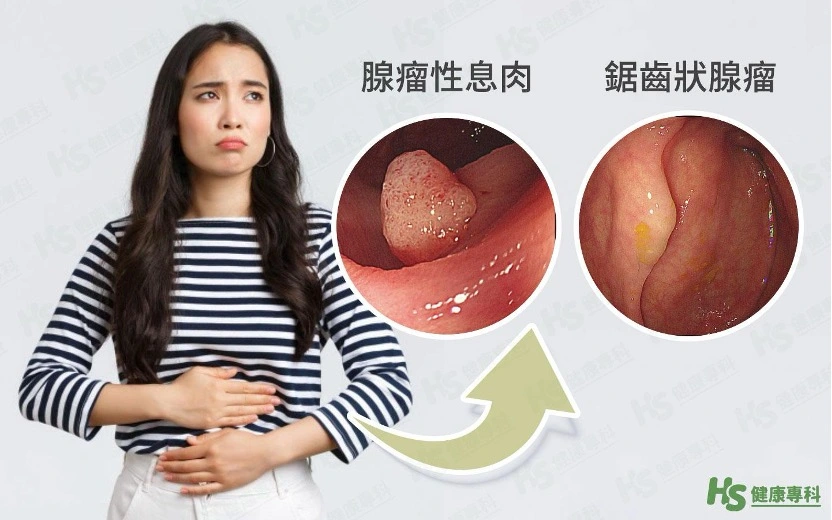
圖一. 腫瘤性大腸息肉的外觀: 腺瘤性息肉 (左圖) 以及鋸齒狀腺瘤 (右圖:染色後). 腺瘤性息肉一般有相對突起的外觀,較易偵測與分辨。鋸齒狀腺瘤則常有黏液覆蓋,較為不明顯,往往需要仔細的內視鏡觀察搭配染色檢查才能看清全貌。
大腸息肉原因有哪些?
根據流行病學統計結果指出,大腸息肉可能與家族史、年齡、性別、飲食習慣、抽菸或飲酒、肥胖與否及身體活動度等因素相關(2),又可將上述原因歸納成可改變或不可改變兩類(3)。需要注意的是,大腸癌的發生成因十分複雜,即使有良好的生活習慣也無法完全防止其發生,配合年齡與危險因子進行適當篩檢極為重要。
不可改變
- 年齡隨著年齡增加,大腸受到物理或發炎性的刺激下累積過多的突變,一般而言,大腸癌好發於45歲以上的族群,不過,有一等親家族史、糖尿病或曾有進行性腺瘤常等高風險族群則需更加留意。
- 性別整體而言男性的風險大於女性,可能是因女性受到雌激素的保護且具有較低的類胰島素生長因子(Insulin-like growth factor-1)及較少的膽酸製造。
- 家族史特殊的遺傳性息肉症,如:家族性腺瘤性瘜肉症(familial adenomatous polyposis,FAP)或黑斑息肉症候群(Peutz-Jeghers Syndrome,PJS)或是一等親屬(父母、兄弟姊妹、子女)中有罹患大腸/直腸癌的病史等族群,都會增加罹患大腸息肉或大腸癌的風險。
可改變的因素
- 吸菸香菸中的致癌物,透過循環系統抵達大腸黏膜,增加大腸黏膜的氧化壓力而造成細胞損傷,並阻止DNA修復,最終使得大腸息肉及大腸/直腸癌風險增高。
- 飲酒酒精攝取多寡與大腸息肉或大腸癌呈現正相關,與不飲酒族群相比下,有飲酒習慣或酗酒的族群,其大腸息肉或大腸癌發生率較高。
- 肥胖肥胖者體內處於慢性發炎狀態,過多的脂肪組織會增加釋放發炎性細胞激素而提高罹患大腸息肉及大腸癌風險,BMI或腰圍較高的族群,罹患大腸息肉及大腸癌的機率皆明顯增加。
- 運動身體活動度較高的族群相較於靜態生活者,具有較低的息肉發生及復發率,所以運動是大腸息肉及大腸癌的一項保護因子。
- 飲食紅肉烹調過程可能增加致癌性多環胺類的生成,引發DNA突變。另有研究發現健康的均衡飲食或地中海型飲食,特別是含較低的飽和脂肪、較少的紅肉、多攝取蔬菜、水果及堅果類等食物,可經由改變腸道菌叢生態,達到降低有害菌所產生的致癌性代謝產物,因此可降低大腸癌的風險。
大腸息肉症狀
大腸息肉通常不會有任何症狀,因此許多時候都是使用大腸鏡或糞便檢查進行大腸癌篩檢時才被發現,不過,有部分族群可能出現排便習慣改變(便祕或腹瀉)、腹痛、糞便性狀改變(血絲/黏液/黑便)或缺鐵性貧血等症狀。(4)此外,長期或慢性便秘與大腸癌的關聯仍未明確,數週或數個月內發生且持續加重的症狀,更需要及早就醫評估。
大腸息肉診斷與治療
篩檢找出癌前病變可以預防大腸直腸癌,也可能藉由早期診斷與治療改善預後。。目前國民健康署針對 50-75歲民眾提供兩年一次的糞便檢查,而美國為首的醫學會更逐漸將篩檢年齡下修至 45 歲。大腸癌篩檢主要分成下列兩大方式:。(5)
糞便潛血檢查
糞便潛血檢查是利用息肉可能受糞便摩擦而出血,並隨排便過程殘留於糞便表面。目前常用的免疫法不僅相對準確亦不受飲食與藥物影響,所以不需額外的飲食限制,但是對於較小型的息肉,不太容易從潛血檢查中偵測。雖然陽性反應並不一定代表大腸癌;然而根據統計,糞便潛血陽性患者,約有一半的機率可發現腺瘤性息肉,而有 5-15% 可能為大腸直腸癌或是進行性腺瘤,因此若糞便潛血陽性盡可能及早接受大腸鏡檢查確認。
大腸內視鏡檢查
大腸內視鏡為目前針對大腸息肉最為精準的檢查,且能夠在檢查當下同時移除息肉。不過大腸鏡仍屬於侵入性檢查,除了需做清腸的前置作業,而且執行過程也有極小的比例產生併發症,如:腸穿孔或出血等風險,但整體而言仍相當成熟與安全。附帶一提,對於無法或不願意接受大腸鏡的民眾,目前也有電腦斷層成像之虛擬大腸鏡或鋇劑灌腸攝影可考慮,但前者於台灣並不普及,後者準確度則欠佳,且兩種方式也都需要清腸作業而無法同時切除息肉。其餘電腦
大腸息肉需要切除嗎?
大腸鏡發現息肉後,下一個立即面臨到的問題是-需要切除它嗎?
息肉的切除與否,主要根據息肉癌化風險的高低而定。,一般而言,腺瘤性息肉或鋸齒狀腺瘤會予以切除,但若是像增生性息肉這類的非腫瘤性息肉,若能以內視鏡影像確認診斷,不見得需要切除,所以準確鑑別並分類息肉,便顯得格外重要。
除了息肉的位置、大小及形狀來判定外,目前更有染色內視鏡或窄頻影像等影像強化技術,提升對息肉型態的鑑別力。(1)(6)
息肉切除方式
絕大多數的大腸息肉均可藉由大腸內視鏡移除,簡要說明如下:(7)
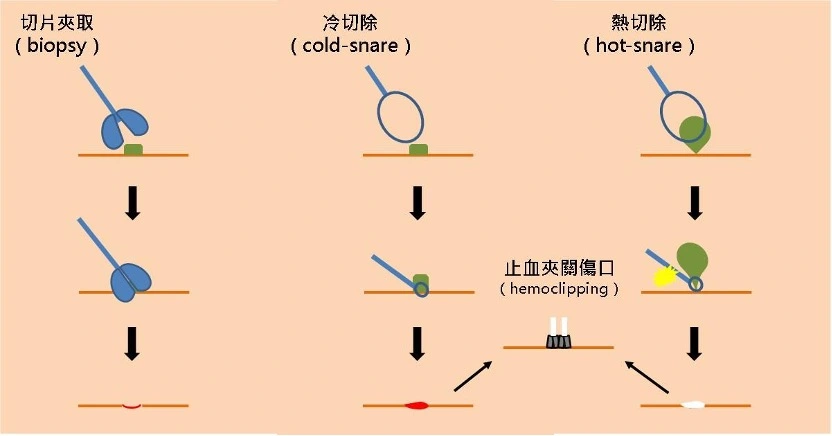
- 切片移除:較小的息肉 (0.4cm 以下) 可採用切片夾直接把息肉夾除。
- 套環息肉切除:較大的息肉(通常為 0.5cm – 2cm)則需採用套環(snare)將息肉圈住,再收緊或配合電燒方式將息肉切除。1cm 以下的息肉可採用不通電的冷切除,較為安全且快速。更大的息肉通常則須借助電燒,稱為熱切除。
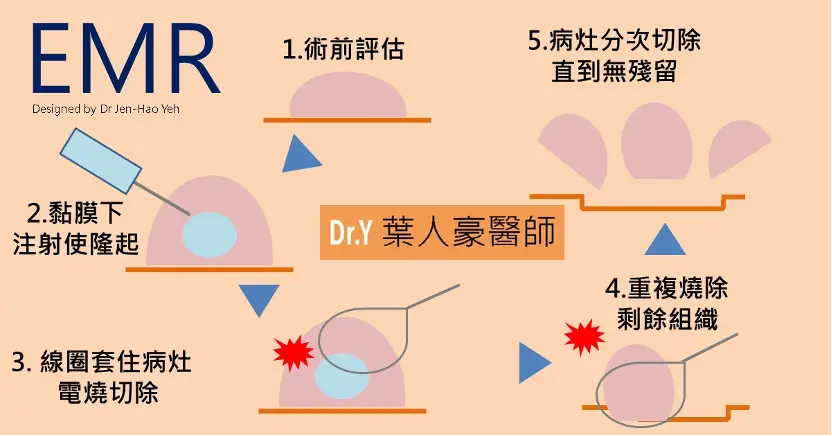
- 內視鏡黏膜切除術 (EMR):對於 1cm 以上扁平的息肉,可能需要採取此一術式,在息肉組織底部注射食鹽水或甘油使隆起,再用套環切除,可有效切除大型息肉。但若息肉超過 2cm,可能無法一刀切除而變成分次切除。分次切除有時會影響病理判讀,也可能造成復發率增加。
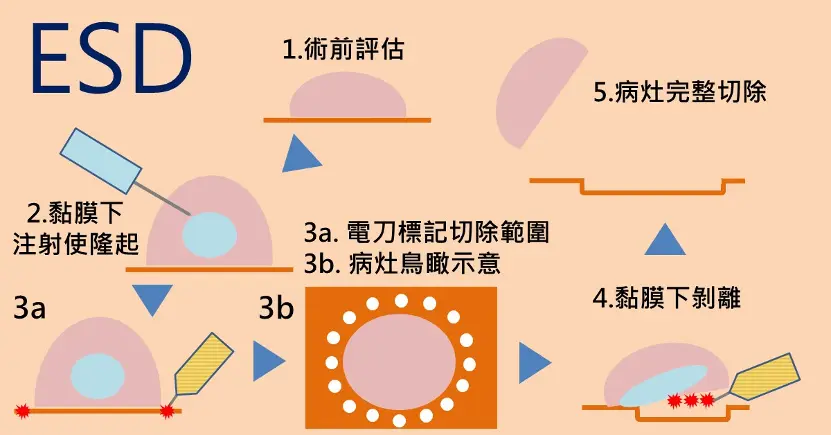
- 內視鏡黏膜下剝離術 (ESD):利用電刀仔細剝離息肉下方的組織,優點是即使相當大的息肉仍能做到整片切除,對於懷疑是早期癌的息肉也是首選的治療,但目前健保並未給付。
大腸息肉切除注意事項
為了避免清腸不完全,有殘餘糞便會覆蓋於息肉表面而影響檢查準確性,所以,於檢查前一至三天將飲食調整為低渣飲食,對於大腸鏡檢查品質至關重要。
切除大腸息肉有後遺症嗎
內視鏡切除息肉是相當成熟且普遍的醫療處置,大多數而言不會產生後遺症,但少部分患者,可能會出現不良的藥物反應(口乾、視力模糊、心悸.等)、暫時性腹痛或腹脹等。嚴重併發症如腸穿孔(<0.5%)、腸出血(視息肉大小,約 1-5%)則相對較少發生。
切除大腸息肉術後照顧
飲食照護
- 切除後的3-5天內,宜採低渣飲食並避免纖維過高的食物,以減少腸道負擔。
- 避免或減少使用易引發腹瀉的食物,如:生魚片、沙拉或麻辣鍋、茶、咖啡等刺激性食物。
- 勿使用含酒精性的飲料或食物
- 息肉切除後一週內,避免提重物或劇烈運動。
減少大腸癌的飲食指南
飲食在大腸息肉病程中,扮演相當重要的角色,所以,如何避免食用具增加息肉風險的食物,並多攝取可降低息肉發生的營養素是大家最關心的議題。
減少紅肉或加工肉類、增加蔬果攝取
不當的飲食習慣,如紅肉、加工肉類、高油、高糖及過度飲酒.等,都會增加腺瘤性息肉的形成,並提升大腸癌發生風險,此外,與蔬菜為主的飲食型態相比,肉類為主的飲食,會改變腸道菌叢的組成、增加發炎機率、DNA受損並干擾細胞凋亡,最終導致腸道屏障被破壞。
補充膳食纖維
增加纖維的攝取,可縮短與腸道的接觸時間,並且稀釋腸道致癌性物質含量,再加上纖維發酵後所產生的短鏈脂肪酸,也具有調節細胞凋亡的作用,所以,高纖食物的攝取,可能有助於降低大腸息肉復發率及大腸癌的發生。
適量攝取鈣質與維生素D
飲食中鈣與維生素D的攝取,可能有助於降低大腸癌罹患率,牛奶(同時含鈣及維生素D)的攝取也呈現類似的趨勢,可能是鈣及維生素D共同參與細胞增生及凋亡相關。(8)(9)
*需特別注意的是,在進行鈣質與維生素D的補充前,也建議和您的家庭醫師諮詢。
延伸閱讀:最新10款維他命D品牌推薦評比|維他命D3怎麼挑?4個D3 推薦挑選重點
隨著生活習慣及飲食型態的改變,大腸癌的罹患率節節新高,不過只要透過正確的飲食型態調整且搭配定期糞便或大腸鏡的篩檢,早期發現並積極治療,整體而言,大腸癌算是存活率相當高的一種癌症。
